- تاریخ درج : ۲ اردیبهشت ۱۳۹۶
- تعداد بازدید: 17870
- نویسنده : دکتر محسن مردانی کیوی
-
شكستگيهاي پروگزيمال تيبيا
Tibial Plateau Fracture : آسيبهاي سطح مفصلي پروگزيمال تيبيا در اثر تروماي با انرژي بالا رخ داده و معمولاَ با آسيبهاي عروقي و عصبي، سندرم كمپارتمان، ترومبوز وريدهاي عمقي، كوفتگي يا له شدگي نسج نرم و يا زخم باز همراه هستند.
احتمال وقوع آسيبهاي شديد همراهي در شكستگي دررفتگي بيشتر از شكستگي بتنهايي ميباشد. در يك مطالعه 67% آسيبهاي مينيسك در جريان شكستگي پلاتوي تيبيا رخ داده بود درحاليكه 96% آسيبهاي رباطهاي صليبي و 85% پارگيهاي رباط داخلي زانو (MCL) در جريان شكستگي دررفتگي سطح مفصل پروگزيمال تيبيا رخ داد. ( اين آمار مريوط به آسيبهاي مينيسك و رباط زانو در جريان شكستگيهاي پروگزيمال تيبيا ميباشد). در يك مطالعه ديگر انسيدانس آسيبهاي عروقي 31%، آسيب عصب پرونتال 31% و سندرم كمپارتمان 31% گزارش شده است.(Scherne و همكاران).
مكانيسم آسيب: اغلب در جريان تصادفات اتومبيل و برخورد سپر اتومبيل با زانوي عابر پياده رخ ميدهد، اما آسيبهاي ورزشي ، سقوط نيز ميتواند باعث اين شكستگيها شوند.
در مواردي كه تنها شكستگي پلاتو رخ داده ، آسيب ليگاماني در نوع با جابجايي كم (minimally displaced) - نوع (local compressio) و (Split compression) رخ ميدهد.
تقسيمبندي: تقسيمبندي رايج در مورد اين شكستگيها توسط آقاي Hohl وMoore ارائه شده است كه به پنج گروه تقسيمميشود .
تقسيمبندي Morre و Hohl جهت شكستگيهاي پروگزيمال تيبيا
بعدها آقاي (schatzker) تقسيمبندي 6 قسمتي ارائه داد كه موارد پنجگانه اوليه با تقسيمبندي Hohl قابل تطبيق است اما تيپ VI آن متافيزيال و ديافيزيال ميباشد.
تقسيمبندي Schatzker در شكستگيهاي پروگزيمال تيبيا
تقسيمبنديHohl بطور شايعي مورد استفاده قرار ميگيرد و پنج نوع شكستگي و نيز پنج نوع شكستگي دررفتگي را توضيح داده است و انسيدانس شكستگي درفتگي شكستگيها ميباشد.
پنج تيپ شكستگي پلاتوي تبيا شامل:
1- Minimally displaced
2- Local compression
3- Split compression
4- Total Condyle
5- Bicondylar
تقسيمبندي Schatzker اين شكستگي ها را شامل 6 گروه تقسيم ميكند:
تقسيمبندي (Schatzker) جهت شكستگيهاي پروگزيمال تيبيا:
تيپ I : Pure cleavage : قطعه به شكل وج كه خرد شده نيست جدا شده و به سمت لاترال و پايين هدايت ميشود در بيماران جوانتر و با استخوان استئوپروتيك رخ ميدهد اگر جابجا باشد با 2 عدد پيچ اسنفجي فيكس ميشود.
تيپ II : Cleavage Combined with depression : اين شكستگي در افراد مسنتر با استخوان پروتيك رخ ميدهد يعني علاوه بر جدا شدن قطعهاي از حاشيه سطح مفصلي، قسمتي از سطح مفصلي فرو ميرود. كه اگر اين فرورفتگي بيشتر از 8-5ميليليتر باشد و مفصل دچار عدم ثبات باشد نياز به جراحي خواهد داشت.
تيپ III : Pure Central Cleavage : سطح مفصل به داخل پلاتوي تيبيا فرو ميشود.
بيشتر در استخوان استئوپروتيك رخ ميدهد. Depression شديد و يا عدم ثبات شديد نياز به جراحي دارد.
تيپ IV : Fracture of medial condyle : كه اين ممكن است بصورت يك قطعه بزرگ يا خردشدگي پلاتو باشد. ممكن است خار تيبيا (Tibia spine) هم درگير باشد. اغلب اين شكستگي تمايل به ايجاد varus دارد و نياز به جراحي و فيكساسيون داخلي خواهد داشت.
تيپ Bicondylar fracture :V : هر دو پلاتوي تيبيا از هم جداشدهاند. در عمل جراحي و فيكساسيون اين شكستگي بايستي از وسايل فلزي حجيم استفاده نشود چرا كه خطر نكروز پوستي وجود دارد.
تيپ VI : plateau fracture with dissociation of metaphysis and diaphysis : جدا شدن ديافيز و متافيز از همديگر اين شكستگي را جهت درمان با كشش اسكلتال ، نامناسب ميسازد بنابراين درمان اين شكستگيها عمل جراحي و فيكساسيون داخلي است.
تقسيمبندي شكستگي دررفتگي: تقسيمبندي(Hole و Moore )براي شكستگي دررفتگيها كه انسيدانس آسيب ليگاماني بالاتري نسبت به شكستگي منفرد دارند، به علاوه انسيدانس بالاتر آسيبهاي مينسك كه معمولاً قابل ترميم نيستند و نيز انسيدانس بالاتر آسيبهاي نوروواسكولر كه از2% براي تيپ 1 تا 50% براي تيپ 5 و بطور متوسط حدود 15% كه تقريباَ مشابه دررفتگي زانو است.
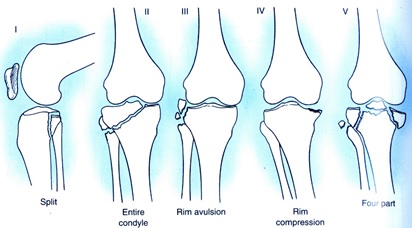
تقسيمبندي Moore و Hohl براي شكستگي دررفتگي پروگزيمال تيبيا
تقسيمبندي شكستگي دررفتگي
تيپ I : Coronal split fracture :
اين نوع شكستگي تقريباً 37% موارد را شامل ميشود . در نيمي از موارد با ثبات (Stable) است. درمان اين گروه جااندازي بسته و كارگذاري پيچ در شكستگي از طريق پوست و زير كنترل فلورسكوپ و سپس استفاده از Cast brace براي شروع حركات زودرس زانو ميباشد و تحمل وزن با احتياط از 10-8 هفته بعد از جراحي شروع ميشود.
تيپ II : Entireconyle fracture : وجه تفرق آن از شكستگي تيپ Hohl IV اين است كه در شكستگي دررفتگي خط شكستگي به كمپارتمان مقابل از زير خار تيبيا گسترش پيدا ميكند. اين تيپ 25% موارد شكستگي دررفتگي را شامل ميشود و در 12% موارد آسيب نوروواسكولر رخ ميدهد. موارد داراي ثبات (stable) با cast brace درمان شده و موارد داراي عدم ثبات با عمل جراحي باز و فيكساسيون داخلي درمان ميشوند.
تيپ III : Rim avulsion fracture : حدود 16% شكستگي دررفتگيها را شامل ميشود. تقريباَ در اكثريت موارد پلاتوي لاترال تيبيا را درگير ميكند همراه با كندگي قطعه استخواني كوچك كه به كپسول مفصل يا پلاتوي تيبيا متصل است. پارگي يك يا هر دو رباط صليبي در اين تيپ شايع است. آسيب نوروواسكولر در 30% موارد رخ ميدهد. درمان آن جراحي خواهد بود.
تيپ IV : Rim compression fracture : اين آسيب حدود 12% موارد شكستگي را شامل ميشود. اغلب داراي عدم ثبات است (un stable) . رباط طرفي سمت مقابل و اغلب(75% بيماران) رباطهاي صليبي هم پاره هستند. موارد داراي ثبات (Stable) با گچ درمان ميشوند و در بيشتر موارد هم نياز به جراحي پيدا ميشود كه همراه با ترميم رباطهاي پاره خواهد بود.
تيپ V : Four part fracture : حدود 10% تمام شكستگي دررفتگي را شامل ميشود و اغلب دچار بيثباتي (Un stable) است. آسيبهاي نوروواسكولر در 50% موارد رخ ميدهد. شريان پوپليته و عصب پرونتال در بيشتر از موارد آسيب ميبينند. هر دو ليگامان طرفي به دليل شكستگي هر دو كنديل فونكسيون خود را از دست ميدهند. رباطهاي صليبي هم به دليل جدا شدن خار تيبيا عمل نميكنند.
درمان اين گروه شامل جراحي است و به دليل احتمال وقوع نكروز پوستي استفاده از تركيبي از فيكساسيون داخلي با اكسترنال فيكساتور يا استفاده از اكسترنال فيكساتور اليزاروف توصيه ميشود.
تشخيص: علاوه بر شرح حال باليني، ارزيابي نوروواسكولر اندام مبتلا مهم است. در ارزيابي راديولوژيك انجام راديوگرافيهاي روبرو (AP) ، نيمرخ (lateral) و مايل (Oblique) الزامي است. از CT scan بخصوص در تشخيص وسعت قطعات مفصلي فرو رفته استفاده ميشود و در بعضي موارد تقسيمبندي شكستگي پس از انجام CT scan به دليل وضوح بيشتر، تغيير خواهد كرد.
از راديوگرافيهاي استرس براي ارزيابي رباطهاي زانو استفاده ميشود.
در يك مطالعه توسط آقاي Colletti و همكاران با استفاده از MRI در بيماران دچار شكستگي پلاتوي تيبيا بطور كل: آسيب ليگامانهاي طرفي زانو در 55% بيماران، آسيب مينيسك خارجي در 45% بيماران، آسيب ليگامان طرفي فيبولا در 34% ، آسيب ليگامان صليبي قدامي در 41% و ليگامان صليبي خلفي در 28% و مينيسك داخلي در 21% بيماران گزارش شده است.
بدون توجه به نوع آسيب، معمولاً آسيب مفصلي شديد تر از آن است كه در راديوگرافي ديده ميشود.
درمان: (treatment) :
هدف كلي از درمان شكستگيهاي سطح مفصل پروگزيمال تيبيا برقراري 4 فاكتور زير است:
1- احياء شكل مفصل 2- احياء زاويه مفصل نسبت به كل اندام 3- احياء ثبات مفصل 4- احياء حركت مفصل.
درمان جراحي معمولاً براي موارد داراي عدم ثبات (un stable) انجام ميشود.
اختلاف نظر اصلي در مورد اين مسئله است كه چقدر فرورفتن قطعات مفصلي (depression) لزوم عمل جراحي دارد. مجموعاً اكثر مولفين بر اين عقيدهاند كه اگر فرورفتن قطعات مفصل بيشتر از 10mm باشد بايد با عمل جراحي و جااندازي باز آن را به حالت اول برگردانيم. اگر فرو رفتن قطعات مفصل joint depression كمتر از 5mm بوده و شكستگي داراي ثبات است درمان با گچ خواهد بود.
در مواردي كه فرورفتن قطعات بين 8-5 ميليمتر باشد بسته به شرايط بيمار تصميمگيري خواهد شد. اگر بيمار مسن بوده فعاليت فيزيكي زيادي ندارد درمان كنسرواتيو و در صورتيكه بيمار جوان و فعال باشد درمان جراحي خواهد بود.
* در شكستگيهاي بدون جابجايي بعد از اينكه از ثبات ليگاماني مفصل مطمئن شديم، درمان عبارتست از چند روز بيحركتي با آتل سپس حركات فعال زانو شروع ميشود و تحمل وزن تا ظهور شواهد جوش خوردن استخوان، معمولاً براي مدت 10-8 هفته به تأخير ميافتد.
* نكته مهم ديگر در وقوع دفورميتي آنگولار در محل شكستگي پلاتو سالم بودن يا شكستگي فيبولا است.
در مواقعي كه كنديل لاترال بتنهايي دچار شكستگي شده و فيبولا سالم باشد احتمال وقوع دفورميتي والگوس بعدي كم است اما اگر فيبولا شكستگي داشته باشد احتمال كلاپس پلاتو و وقوع دفورميتي والگوس زياد خواهد بود. برعكس در مواقعي كه هر دو كنديل تيبيا دچار شكستگي شدهاند و فيبولا شكستگي داشته باشد شكستگي كنديلها دچار دفورميتي نخواهد شد. اما اگر فيبولا سالم باشد اين شكستگيها (Bicandylar) ، دچار دفورميتي واروس خواهند شد.
* در مواقعي كه شكستگي كمپلكس و باز پروگزيمال تيبيا وجود داشته باشد از اكسترنال فيكساتور بخصوص از نوع حلقوي (فيكساتور اليزاروف) استفاده ميشود.
شكستگيهاي ديافيز تيبيا (Tibial shaft fracture)
تيبيا شايعترين استخوان بلند است كه دچار شكستگي ميشود و اين به دليل جايگاه آن و زير پوستي بودن اين استخوان است. از طول استخوان تيبيا در بيشتر قسمتهايش زير پوستي است. بهمين دليل شكستگي باز در آن نيز شايع است. جريان خون اين استخوان نيز نسبت به استخوانهايي كه توسط عضلات در برگرفته شدهاند، كمتر است. وجود دو مفصل لولايي (hinge joint) زانو و مچ در بالا و پايين اجازه هيچگونه دفورميتي چرخشي را در محل شكستگيهاي تيبيا نميدهد و هنگام درمان بايستي مواظب اين مسئله بود.
تأخير جوش خوردن ، جوش نخوردن و عفونت از عوارض نسبتاَ شايع در شكستگيهاي استخوان تيبيا ميباشند.
تقسيمبندي classification
شكستگيهاي ديافير تيبيا را ميتوان به طرق مختلف تقسيمبندي كرد. برحسب باز يا بسته بودن يا بر حسب مكان شكستگي شامل: پروگزيمال- مياني و ديستال ، همينطور بر حسب سالم بودن يا شكستگي فيبولا و نيز بر حسب ميزان جابجايي.
امروزه تقسيمبنديها بر حسب مورفولوژي شكستگي يا آسيب نسج نرم انجام ميشود. تقسيمبندي معتبر براي شكستگيهاي ساق را گروه Ao ارائه داده و به تقسيمبندي (orthopeadic trauma association)OTA معروف است.
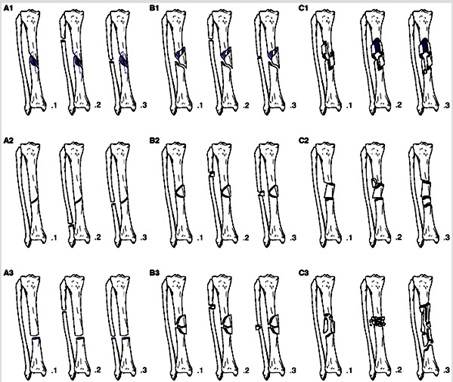
تقسيمبنديOTA براي شكستگيهاي ديافيز تيبيا
بر اساس اين تقسيمبندي شكستگيهاي ساق به سه گروه كلي B-A و C تقسيمميشوند.
گروه A : بر حسب خط شكستگي به سه گروه زير:
1- خط شكستگي پيچشي (Spiral)
2- خط شكستگي مايل (oblique)
3- خط شكستگي عرضي (Transverse)
و هر زير گروه به نوبه خود بر حسب شكستگي فيبولا به سه زير گروه تقسيم ميشود:
1- فيبولا سالم است
2- فيبولا در حد بالا يا پايينتر از تيبيا شكستگي دارد
3- فيبولا در حد شكستگي تيبيا شكسته است.
گروه B : شامل شكستگيهاي داراي قطعه سوم ميباشد كه شامل:
B1 - spiral wedge قطعه سوم با مكانيسم چرخشي
B2 - bending wedge قطعه سوم با مكانيسم ايجاد زاويه
B3 - Fragmented wedge قطعه سوم تكه تكه
و بر حسب سالم بودن و شكستگي فيبولا و برحسب سطح شكستگي فيبولا به سه زير گروه ديگر تقسيم ميشوند:
1- بدون شكستگي فيبولا 2- شكستگي فيبولا در حد شكستگي تيبيا نيست 3- شكستگي فيبولا در حد شكستگي تيبيا است.
گروه C : در گروه C شكستگي يا عدم شكستگي فيبولا نقشي در تقسيمبندي ندارد بلكه به سه زير گروه تقسيم ميشود كه گروه 1- شكستگي كمپلكس اسپيرال است. گروه 2- شكستگي سگمنتال است. گروه 3- شامل شكستگيهاي خرد شده (comminuted) است.
مكانيسمهاي آسيب: شامل 5 گروه ميشود: 1- سقوط 2- آسيبهاي ورزشي 3- ضربه مستقيم 4- وسايل نقليه موتوري 5- آسيبهاي ناشي از گلوله
درميان آسيبهاي فوق، ترماي ناشي از وسايل نقليه موتوري شايعتر از بقيه مكانيسمها است. در آمارهاي مختلف عابران پيادهاي كه دچار شكستگي ساق ناشي از تصادفات ميشوند سن بالاتري از ساير مبتلايان در حوادث نقليه موتوري دارند اما انسيدانس وقوع شكستگي باز در آنها از بقيه كمتر است.
شكستگي تيبيا در جريان آسيبهاي ورزشي از همه شايعتر در جريان فوتبال رخ ميدهد. اين شكستگيها معمولاَ آسيبهاي با انرژي پايين ميباشند و در 42% موارد اين شكستگيها، فيبولا سالم است.
دو مكانيسم در فوتبال باعث شكستگي تيبيا ميشود: مكانيسم شايعتر نيروي چرخشي است كه باعث شكستگي ساق تيپ A ميشود. مكانيسم ديگري كه شيوع كمتري دارد ناشي از نيروي مستقيم روي ساق در اثر تكل شديد ميباشد كه باعث شكستگي ساق تيپ B و A ميشود.
علايم و نشانهها: درد و تورم- دفورميتي، در بيماري كه هوشيار است و در بيمار دچار اختلال هوشياري تورم و دفورميتي كمككننده است. در معاينه فيزيكي ارزيابي وضعيت نوروواسكولر الزامي است. وقوع سندرم كمپارتمان كه ممكن است در مراحل اوليه علايم بينابيني داشته باشد، حتماً بايستي در ذهن پزشك معالج بوده و در فواصل معين مثلاً هر 4 تا 6 ساعت مجدداً بيمار از اين نظر معاينه شود. معاينه عصبي اندام مبتلا و ثبت آن در پرونده نه تنها از نظر طبي مهم است بلكه از نظر مسائل قانوني هم مهم است.
معاينه كامل اندام از نظر آسيبهاي پوستي و وقوع زخم باز لازم است. در افراد معتاد – الكلي – تصادفات نقليه موتوري- افراد مسن كه همه اين مبتلايان ممكن است مدت طولاني روي زمين با كف اتاق مانده باشند احتمال وقوع لهشدگي عضلات و نكروز و عفونت متعاقب آن مهم است و اين حتي ممكن است منجر به آمپوتاسيون عضو شود.
مطالعات راديوگرافيك: انجام راديوگرافي روبرو و نيمرخ (AP و Lateral ) براي تشخيص شكستگي ديافيز تيبيا لازم است. حتماً الزامي است كه مفصل زانو و مچ پا در راديوگرافي ساق مشاهده شود. چرا كه خط شكستگي ميتواند به مفصل بالا يا پايين ادامه داشته باشد. يا اينكه مفصل بالا يا پايين شكستگي ديافيز ساق به طور جداگانه دچار آسيب شوند.
درمان Treatment
درمان به طوركلي شامل دو گروه:
- غير جراحي
- جراحي
ميباشد.
درمان غير جراحي: شامل استفاده از گچ بلند ساق- گچ (Patellar Tendon Bearing) PTB ميباشد. درمان غير جراخي شكستگيهاي ساق همراه با افزايش انسيدانس نانيونيون و مال يونيون بوده و عارضه اصلي همراه اين روش، جمود قسمت خلفي پا (Hindfoot stiffness) است كه باعث از كارافتادگي شديدي خواهد شد.
در تمام مطالعات انجام شده فيكساسيون و جراحي شكستگي ساق كه با نيلاينترامدولاري صورت گرفته در مقايسه با گچگيري، نتايج بهتري داشته است.
استفاده از گچ يا بريس در درمان شكستگي ساق، محدود به شكستگيهاي با آسيبهاي با انرژي پايين (low energy trauma) در افراد جوان ميشود يعني در مواقعي كه استنباط جراح اين است كه ميتواند تا 12 هفته پس از شكستگي گچ را باز كند. افراد جوان زودتر يونيون پيدا خواهند كرد و جمود قسمت خلفي (hind foot stiffen) در آنها كمتر اتفاق ميافتد.
* شكستگيهاي باز و شكستگيهاي ساق كه با آسيب با انرژي بالا (high energy) رخ ميدهد، نبايستي با گچ يا بريس درمان شوند
بطور كلي استفاده از كشش از طريق پين پاشنه يا استفاده از پين و پلاستر و گچ گيري مگر در موارد فوقالذكر در درمان شكستگي ساق نبايد استفاده شود و نتايج در موارد گچ گيري بدتر از استفاده از وسايل فيكساسيون داخلي مثل پيچ و پلاك ميله اينترامدولاري و اكسترنال فيكساتور است.
*تراشيدن كانال هنگام كارگذاري ميله اينترامدولاري باعث افزايش جريان خون پريوستال ميشود و باعث كاهش جريان خون اندوستال براي مدت كوتاهي شده هرچند تأثير كلينيكي آن كم است.
در شكستگيهاي بسته تيبيا استفاده از (reaming) تراشيدن كانال در كارگذاري ميله اينترامدولاري نتايج بهتري از مواردي دارد كه كارگذاري ميله اينترامدولاري بدون تراشيدن كانال انجام ميشود، البته در شكستگيهاي باز كه نتايج كارگذاري ميله اينترامدولاري با يا بدون تراشيدن كانال تقريباً مشابه يكديگر است، عدم استفاده از تراشيدن كانال توصيه ميشود.
* شكستگيهاي پروگزيمال تيبيا براي استفاده از ميله اينترامدولاري مناسب نيستند و بايستي مراقب وقوع ماليونيون در اين شكستگيها در صورت استفاده از ميله اينترامدولاري بود. در اين گونه شكستگيها استفاده از اكسترنال فيكساتور نتايج بهتري خواهد داشت.
* شايعترين عارضه استفاده از ميله اينترا مدولاري در شكستگيهاي تيبيا، درد زانو است كه در بيشتر موارد خفيف است و در صورت برداشتن ميله اينترامدولاري، بهبود مييابد. علت آن دقيقاً مشخص نيست ولي ميتواند برجستگي انتهاي ميله و پيچ قدامي خلفي پروگزيمال ميله يا آسيب نسج نرم باشد.
* در استفاده از اكسترنال فيكساتور انسيدانس جوش نخوردگي و جوش خوردگي معيوب بالاتر از مواقعي است كه ميله اينترامدولاري استفاده ميشود. در استفاده از اكسترنال فيكساتور ميتوان اكسترنال فيكساتور را تا آخر درمان استفاده كرد كه معمولاً نياز به پيوند استخوان جهت بدست آوردن يونيون خواهد بود يا اينكه بعد از مدتي از كارگذاري آن را تبديل به فيكساتور داخلي (معمولاً با ميله اينترامدولاري) كرد.
شايعترين عارضه بكاربردن اكسترنال فيكساتور عفونت محل پينها است كه نيازمند تكنيك دقيق كارگذاري پينها و مراقبت بعد از جراحي از نظر پانسمان محل پينها، جهت جلوگيري از وقوع عفونت است. هرچند اين عفونت معمولاً موضعي است و بندرت باعث استئوميليت ميشود اما در صورت وقوع عفونت محل پين، استفاده از ميله اينترامدولاري بايد با احتياط انجام شود.
-