- تاریخ درج : ۲۹ فروردین ۱۳۹۶
- تعداد بازدید: 47662
- نویسنده : دکتر محسن مردانی کیوی
-

استئومیلیت
عفونت استخوان چیست ؟
استئومیلیت Osteomyelitis به معنای التهاب استخوان است و چون علت التهاب استخوان در اغلب قریب به اتفاق موارد عفونت است در عمل، استئومیلیت به معنای عفونت استخوان است. استئومیلیت یا عفونت استخوان یک بیماری جدی و خطرناک است که نیاز به درمان فوری با آنتی بیوتیک و معمولا عمل جراحی دارد. علامت عمده عفونت استخوان درد استخوان است .
عفونت استخوان دو نوع حاد و مزمن دارد .
استئومیلیت حاد یا عفونت حاد استخوان به مواردی میگویند که علائم بیمار در عرض چند روز ایجاد شده و شدت میگیرد. این بیماری بیشتر در کودکان و نوجوانان و بیشتر در پسران دیده میشود .
علت عفونت حاد استخوان چیست
میکروب های مختلفی میتوانند موجب استئومیلیت یا عفونت استخوان شوند ولی شایعترین آنها که باکتری به نام استافیلوکک طلایی است که در 80 درصد موارد علت بوجود آورنده عفونت است. باکتری های دیگر مانند استرپتوکک، پنوموکک، ای کولای، سالمونلا و بروسلا هم میتوانند علت استئومیلیت باشند. گاهی عفونت استخوان به علت عفونت قارچی استخوان بوجود میاید .
استئومیلیت یا عفونت استخوان میتواند با چند مکانیسم متفاوت ایجاد شود:
- جریان خون : انتقال میکروب ها از طریق جریان خون شایعترین نوع بروز عفونت استخوان است. بسیاری از بیماران ابتدا دچار عفونتی باکتریایی بصورت گلودرد چرکی یا عفونت چرکی پوست مثل زرد زخم هستند . باکتری های مولد این بیماری ها میتواند از محل عفونت به جریان خون فرد وارد شده و سپس از راه آن خود را به استخوان رسانده و در آنجا رشد و تکثیر کرده و علائم استئومیلیت را ایجاد کنند .
- زخم : در زخم هایی که بدنبال اصابت اجسام برنده ایجاد شده اند و یا وقتی شکسگی باز استخوان بوجود آمده، میکروب ها میتوانند از محیط خارج از بدن بطور مستقیم و از طریق زخم به استخوان وارد شده و در آن رشد کرده و موجب عفونت استخوان شوند
- مجاورت : گاهی اوقات یک کانون چرکی در یک بافت نزدیک استخوان قرار گرفته و میکروب ها از آن بافت عفونی به استخوان سرایت کرده و موجب عفونت استخوان میشوند
چه کسی بیشتر در خطر ابتلا به استئومیلیت یا عفونت استخوان است؟
عفونت استخوان یا استئومیلیت در هر فردی میتواند بوجود آید با این حال شرایط زیر زمینه بروز آنرا آماده تر میکنند
- شکستگی یا خونریزی در داخل استخوان
- وجود پروتز یا پیچ و پلاک فلزی در داخل استخوان بدنبال عمل جراحی قبلی
- عمل جراحی اخیر در استخوان
- ضعیف بودن سیستم ایمنی مانند ابتلا به ایدز، مصرف داروهای شیمی درمانی یا حاوی کورتن و یا نارساسس مزمن کلیه، کبد یا قلب
- مصرف مواد مخدر تزریقی یا اعتیاد به الکل
- اختلال در حس لمس پوست و بدنبال آن زخم های پوستی و سپس عفونت استخوان، بطور مثال در دیابت .
عفونت حاد استخوان یا استئومیلیت حاد چه مراحلی دارد ؟

استئومیلیت در اصل به معنای التهاب استخوان است ولی در عمل معمولا منظور از آن استئومیلیت عفونی یا عفونت استخوان است که به علت فعالیت میکروب های بیماری زا بوجود میاید .
عفونت استخوان بیشتر در متافیز استخوان های بلند اندام ها یعنی در قسمت هایی از استخوان که نزدیک به مفصل قرار دارند ایجاد میشود. شایعترین محل های ابتلا به عفونت استخوان بترتیب شیوع عبارتند از
- انتهای بالایی استخوان ران
سرنوشت یک استخوان عفونت کرده چیست؟
با رشد و تکثیر میکروب ها در درون استخوان، گلبول های سفید به استخوان وارد شده و شروع به دفاع در برابر میکروب ها میکنند. موادی که گلبول های سفید برای مبارزه با میکروب ها از خود ترشج میکنند موجب اتساع عروق خونی استخوان و نشت مایعات به فضای بین سلولی استخوان میشود. این امر فشار داخل استخوان را بالا میبرد که نتیجه آن تحت فشار قرار گرفتن عروق خونی و بسته شدن آنها و درنتیجه نرسیدن خون به سلول های استخوان و مرگ انها میشود .
مواد سمی ترشح شده از میکروب ها هم سلول های استخوانی را از بین میبرند. سلول های مرده همراه با بقایای گلبول های سفید کشته شده در محیط عفونت ماده ای را بوجود میاورد که به آن چرک میگویند .
بر اثر پر خونی که در استخوان ایجاد میشود مواد معدنی و کلسیم داربست استخوان کاهش میابد. مواد سمی مترشحه از باکتری ها و گلبول های سفید هم به برداشته شدن املاح کلسیم از استخوان و در نتیجه خورده شده و نرم شدن آن در محل عفونت کمک میکنند .
بتدریج چرک در درون محوطه های خالی که بدین صورت در استخوان ایجاد شده است جمع شده و ایجاد آبسه یا مراکز تجمع چرک میکند . با بیشتر شدن چرک و بزرگتر شدن آبسه، چرک استخوان را سوراخ کرده و به زیر پریوست (پریوست یا ضریع پرده محکم بافتی است که دور تا دور استخوان را پوشانده است) راه پیدا میکند . آبسه موجب میشود پریوست از استخوان جدا شود و چون قسمت زیادی از جریان خون و تغذیه استخوان از راه پریوست است جدا شدن ایندو از هم موجب نکروز و مرگ استخوان میشود .
هر موقع که پریوست از استخوان جدا میشود بین ایندو استخوان جدید ساخت میشود. استخوانی را که در استئومیلیت بین پریوست و استخوان ایجاد میشود اینولکروم Involucrum مینامند. استخوان مرده را هم سکستروم Sequestered مینامند .
سپس یکی از حالات زیر ایجاد میشود:
- آبسه زیر پریوست بعد از مدتی پریوست را هم پاره کرده و از بین عضلات به زیر پوست رفته و سپس از پوست سر باز کرده و از اندام خارج میشود
- عفونت و چرک به درون مفصل نزدیک استخوان رفته ایجاد عفونت مفصلی یا آرتریت چرکی میکند
- ممکن است مقاومت بدن کاملا به عفونت غلبه کرده و آنرا ریشه کن کند
- ممکن است مقاومت بدن عفونت را ایزوله کرده ولی یک کانون مزمن عفونت برای همیشه در استخوان باقی بماند .
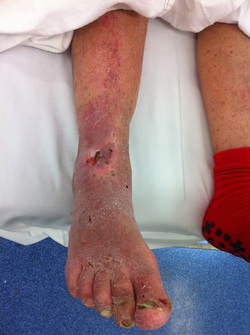
مهمترین و شایعترین علائم عفونت استخوان بصورت حاد عبارتند از:
- درد شدید و تندرنس Tenderness (تندرنس به معنای ایجاد درد در نقطه ای از بدن بدنبال فشار دادن آن نقطه است) بر روی استخوان عفونت کرده. بیمار به علت درد اندام را بیحرکت نگه میدارد .
- تورم و گرم شدن اندام مبتلا
- گاهی قرمزی پوست روی استخوان
- تب و لرز، تهوع و استفراغ، رنگ پریدگی، افزایش تعداد نبض، بی اشتهایی و خشکی زبان (به علت کم آبی)
در نوزادان علائم عمومی عفونت مثل تب و لرز ممکن است وجود نداشته باشد ولی به عوض علائمی مانند شیر نخوردن، بیقراری و وزن کم کردن وجود داشته باشد . در این موارد نوزاد اندام مبتلا را بیحرکت نگه میدارد .
علائم رادیولوژی عفونت حاد استخوان چیست؟
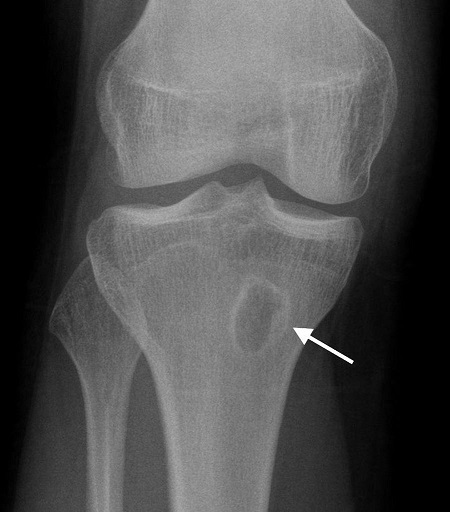
معمولا تغییرات استخوانی در تصویر رادیولوژی بیماران مبتلا به عفونت حاد استخوان بعد از دو هفته از شروع بیماری دیده میشود و متاسفانه این زمان برای تشخیص بیماری و شروع درمان بسیار دیر است. در نتیجه پزشک معالج برای تشخیص عفونت حاد استخوان زیاد بر روی رادیوگرافی ساده تاکید نمیکند . با این حال مهمترین علائمی که در تصویر رادیوگرافی ساده یک بیمار مبتلا به عفونت استخوان دیده میشود عبارتند از:
- ایجاد پوکی استخوان در محل عفونت
- ایجاد استخوان جدید در اطراف استخوان (اینولکروم)
با استفاده از تکنیسیم 99 و یا گالیم 67 و یا ایندیم میتواند خیلی زودتر عفونت حاد استخوان را مشخص کند. گاهی اوقات از ام آر آی هم برای تشخیص زود هنگام استئومیلیت حاد استفاده میشود . آزمایش خون بیمار میتواند به تشخیص این بیماری کمک کند. در خون بیمار افزایش تعداد گلبول های سفید و مثبت شدن آزمایشات ESR و CRP وجود دارد. کشت خون این بیماران در 50 درصد موارد مثبت شده و میکروب مولد استئومیلیت در کشت خون این بیماران دیده میشود .
تشخیص قطعی این بیماران با کشیدن چرک داخل استخوان یا زیر پریوست با سوزن و بررسی آن است .
درمان عفونت حاد استخوان یا استئومیلیت حاد چیست؟
بیمار بعد از تشخیص عفونت حاد استخوان باید بلافاصله در بیمارستان بستری شده و درمان وی شروع شود .اساس درمان استئومیلیت حاد استفاده از آنتی بیوتیک تزریقی است. درمان آنتی بیوتیکی باید هر چه سریعتر و بصورت اورژانسی برای بیمار شروع شود . در ابتدا که نوع میکروب مولد عفونت و اینکه آن میکروب به چه آنتی بیوتیکی حساس است مشخص نیست معمولا پزشک از یک یا ترکیبی از دو آنتی بیوتیک که توانایی مقابله با بیشترین تعداد باکتری ها را دارد استفاده میکند ولی بعد از چند روز که جواب کشت میکروبی بیمار آماده شده، آزمایشگاه به پزشک معالج اطلاع میدهد که نوع میکروب مولد عفونت استخوان چه بوده و آن میکروب به چه آنتی بیوتیکی حساس تر است. در این زمان پزشک معالج میتواند آنتی بیوتیک مناسب تر را برای بیمار تجویز کند .
اگر درمان آنتی بیوتیکی در مراحل ابتدایی بیماری یعنی قبل از ایجاد شدن چرک شروع شود ممکن است نیازی به عمل جراحی وجود نداشته باشد و آنتی بیوتیک به تنهایی بتواند عفونت را متوقف کند ولی در اکثر اوقات به علت تاخیر در تشخیص و شروع درمان، چرک در استخوان و اطراف آن ایجاد میشود. در این موارد بیمار حتما نیاز به عمل جراحی برای خارج کردن چرک دارد .
در عمل جراحی بیماران مبتلا به عفونت حاد استخوان، چرک زیر پریوست کاملا تخلیه شده و قسمتی از کورتکس استخوان سوراخ میشود تا پزشک بتواند چرک داخل استخوان را هم خارج کند. سپس لوله هایی به نان درن در داخل استخوان گذاشته شده که سر آنها از زخم بیرون آمده و به یک محفظه پلاستیکی متصل میشود. این لوله چند روز در داخل استخوان باقی میماند تا بقیه ترشحات عفونی از استخوان خارج شوند . علائم بیماران معمولا بعد از 24 ساعت از شروع درمان فروکش میکند ولی درمان آنتی بیوتیکی باید حداقل 6 هفته ادامه پیدا کند. پزشک برای مشخص کردن مدت مورد نیاز برای ادامه آنتی بیوتیک از علائم بالینی بیمار و آزمایش ESR استفاده میکند .
دیگر درمان هایی که برای بیمار مبتلا به عفونت حاد استخوان انجام میشود عبارتند از
- دادن سرم و مایعات به بیمار برای درمان کم آبی
- بیحرکت کردن اندام گرفتار با استفاده از آتل و بالا نگه داشتن اندام مبتلا. پس از چند هفته آتل بیمار خارج شده و حرکات مفاصل اندام شروع میشود
- شروع راه رفتن بیمار پس از قوی شدن استخوان و عضلات اندام و بدست آمدن دامنه حرکتی مناسب در مفاصل اندام
عوارض عفونت حاد استخوان چیست؟
اگر درمان در 5-3 روز اول بیماری شروع شود نتیجه آن خوب خواهد بود . در صورت تاخیر یا عدم درمان ممکن است عوارض زیر ایجاد شود
- انتشار میکروب و عفونت از طریق جریان خون به همه بدن و فوت بیمار
- سرایت عفونت به مفصل مجاور استخوان و ایجاد آرتریت چرکی یا عفونت مفصل
- تخریب صفحه رشد استخوان و بدنبال آن متوقف شدن رشد استخوان و کوتاهی آن و یا رشد نامتقارن استخوان و تغییر شکل متعاقب آن
- تحریک صفحه رشد استخوان و رشد بیشتر استخوان
- تبدیل شدن عفونت حاد استخوان به عفونت مزمن
- تخریب شدید استخوان و از بین رفتن قسمتی از آن
- ضعیف شدن استخوان و بدنبال آن شکستگی مرضی یا پاتولوژیک آن .
عفونت مزمن استخوان چیست ؟

گاهی اوقات عفونت استخوان بصورت مزمن و طولانی مدت درمیاید. اینها مواردی هستند که در آنها عفونت حاد استخوان یا اصلا درمان نشده و یا به درستی درمان نگردیده است. در این موارد میکروب در بافت استخوان باقی مانده و به فعالیت خود ادامه میدهد .
عفونت مزمن استخوان چگونه ایجاد میشود ؟
استخوان محلی است که در مقایسه با بسیاری بافت های دیگر جریان خون خوبی ندارد. در نتیجه دفاع ایمنی بدن در آنجا ضعیف است. به علت همین وضعیت جریان خون آنتی بیوتیک هایی که پزشک تجویز میکند هم نمیتوانند به راحتی در درون بافت استخوان نفوذ کنند. پس اگر دفاع ایمنی بدن نتواند عفونت را بخوبی تحت کنترل درآورد و یا مدت درمان با آنتی بیوتیک ناکافی باشد و یا آنتی بیوتیک مناسبی برای درمان عفونت بکار برده نشده باشد عفونت ریشه کن نمیشود .
چرک و بافت های عفونی و مرده در عفونت حاد استخوان باید با عمل جراحی خارج شوند. ماندن این بافت ها در درون استخوان موجب مزمن شدن عفونت میشود. همانطور که در مبحث استئومیلیت حاد توضیح داده شد گاهی اوقات قسمتی از استخوان عفونی شده میمیرد . این استخوان مرده که به آن سکستر Sequstrum هم میگویند محلی برای پناه گرفتن میکروب ها میشود .
جریان خون و آنتی بیوتیک به این بافت مرده نمیرسند و در نتیجه میکروب ها در آنجا در امان میمانند. همین استخوان مرده بصورت کانونی برای یک عفونت مزمن استخوان درمیاید .
عامل استئومیلیت مزمن معمولا یک میکروب نیست. در استئومیلیت مزمن معمولا میکروب های استافیلوکوک طلایی، استرپتوکوک، پسودوموناس و ای کولای فعالیت دارند .
علائم عفونت مزمن استخوان چیست
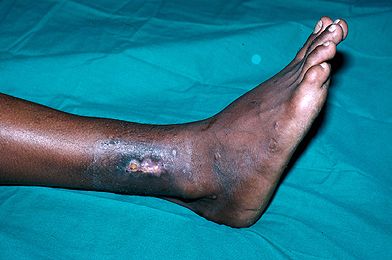
مهمترین علامت عفونت مزمن استخوان ترشح مزمن چرک از پوست است. چرک راه خود را از استخوان به پوست باز کرده و بطور مداوم از آن خارج میشود .
گاهی اوقات بیماری دردی هم در اندام حس میکند ولی بیماری میتواند بدون درد باشد. ممکن است پوست محلی که چرک سر باز کرده ترمیم شده و بسته شود. در این موارد چرک در زیر پوست جمع شده و بعد از مدتی دوباره از همان نقطعه یا از مجاور آن سر باز میکند .
در عفونت مزمن استخوان حال عمومی بیمار خوب است و معمولا تب ندارد . گاهی اوقات بدن مسیر خروج چرک را از استخوان مسدود میکند. در این موارد ممکن است علائم دوباره بصورت استئومیلیت حاد و با تب و لرز درآید ولی با خروج چرک از بدن مجددا علائم تخفیف یافته و بصورت مزمن درمیاید .
تشخیص استئومیلیت مزمن چگونه است؟
در رادیوگرافی این بیماران مناطقی از کم شدن تراکم استخوان دیده میشود که در اطراف آن استخوان متراکم شده است . سی تی اسکن , ام آر آی و اسکن رادیوایزوتوپ میتواند به تشخیص عفونت مزمن استخوان کمک کند .
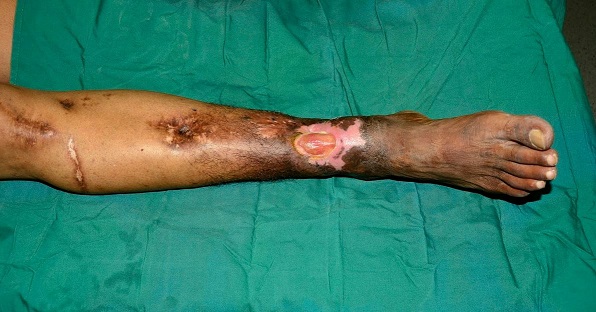
عوارض عفونت مزمن استخوان چیست؟
باقی ماندن کانون عفونی مزمن در بدن میتواند موجب کم خونی شود . بافت های اضافه ای که بدن برای محدود کردن عفونت میسازد موجب میشوند مفاصل اطراف محل عفونت دچار محدودیت حرکتی شوند . ضعیف شدن استخوان و پوکی منطقه ای که در اثر فعالیت عفونت در آن بوجود آمده میتواند زمینه را برای شکستگی مرضی یا پاتولوژیک فراهم کند و در نهایت ممکن است در محل خروج ترشحات چرکی از پوست سرطان ایجاد شود .
درمان عفونت مزمن استخوان چگونه است؟
درمان عفونت مزمن استخوان مشکل است. در این بیماران باید میکروب هایی را که در محل عفونت فعالیت دارند مشخص کرده و آنتی بیوتیک مناسبی را که بتواند به قدر کافی قوی باشد و بتواند به راحتی در درون استخوان نفوذ کند را به مدت طولانی برای بیمار تجویز کرد .
در صورت وجود بافت های مرده باید آنها به توسط عمل جراحی از بدن خارج شوند وگرنه عفونت ریشه کن نمیشود. همچنین در صورتیکه جسم فلزی مانند پیچ یا پلاک در استخوان وجود دارد باید آنها را خارج کرد .
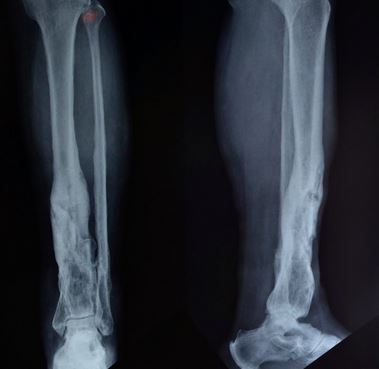
علت عفونت استخوان بعد از شکستگی چیست ؟
عفونت از عوارضی است که در غالب اوقات در شکستگی های باز بوجود میاید . در شکستگی های باز از طریق زخمی که به محل شکستگی ارتباط دارد میکروب ها به محل شکستگی وارد میشوند. اگر شرایط مساعدی برای رشد و فعالیت این میکروب ها بوجود آید عفونت ایجاد میشود. بندرت ممکن است شکستگی های بسته هم دچار عفونت شوند. این اتفاق هنگامی بوقوع میپیوندد که پزشک معالج برای درمان شکستگی روش جراحی باز را انتخاب میکند. در حین جراحی در واقع یک شکستگی بسته تبدیل به یک شکستگی باز شده است .
عفونت های پس از شکستگی گاهی بصورت سطحی هستند بدین معنا که فقط پوست زخمی شده دچار عفونت میشود ولی گاهی عفونت در محل شکستگی و در بافت استخوان گسترش یافته و موجب عفونت میشود. عفونت استخوان را استئومیلیت عفونی Infected osteomyelitis میگویند و درمان آن مشکل است .
چرا درمان عفونت های استخوان مشکل است؟
یکی از علل مشکل بودن درمان عفونت های استخوان، میزان کم جریان خون استخوان نسبت به دیگر بافت ها است. از طریق این جریان خون است که سلول های دفاعی بدن برای مبارزه با میکروب ها به محل عفونت میروند. همچنین آنتی بیوتیک ها از طریق جریان خون است که میتوانند به میکروب ها دسترسی داشته باشند. گاهی اوضاع از این هم بدتر شده و خونرسانی به قسمتی از استخوان بطور کلی قطع میشود .
این قسمت کاملا بدون خون و مرده تبدیل به یک منبع و پناهگاه خوب برای میکروب ها میشود. به این استخوان، سکستر Sequestrum ( بخوانید se-kes-tr ) میگویند . وجود سکستر میتواند موجب مزمن شدن عفونت شود. در بسیاری از این موارد ترشحات عفونی و چرک از طریق یک مجرا به نام سینوس به سطح پوست راه پیدا کرده و بطور دائم موجب خروج چرک از پوست روی شکستگی میشود. عفونت میتواند موجب دیر جوش خوردن و یا جوش نخوردن شکستگی شود .
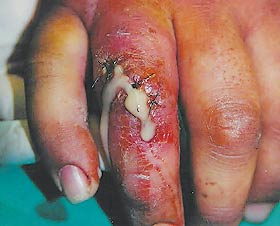
علل عفونت های بعد از شکستگی چیست؟
شایعترین میکروب مولد عفونت بعد از شکستگی در پوست و یا استخوان باکتری به نام استافیلوکک طلایی است .یکی از عفونت های مهم که ممکن است بدنبال زخم ها ایجاد شود کزاز است. علت بوجود آورنده کزاز ورود میکروب کلستریدیوم تتانی Clostridium tetani به درون زخم و سپس ترشح سم مهلکی از این میکروب ها به بدن است که موجب فلج میشود. تمام انسان ها در طول زندگی چند بار بر علیه این میکروب واکسینه میشوند ولی در زمانی که زخم ایجاد شده آلودگی زیادی داشته باشد پزشک معالج از تزریق مجدد واکسن یا سرم کزاز بلافاصله بعد از دیدن زخم استفاده میکند . عفونت مهم دیگر گانگرن گازی Gas gangrene است که بر اثر میکروب بیهوازی بخصوصی به نام کلستریدیوم پرفرژانس Clostridium perfringense ایجاد میشود. این عفونت معمولا بر اثر آلوده شدن زخم به مواد دفعی حیوان یا انسان بوجود میاید و موجب تورم اندام، تولید گاز فراوان در اندام و نکروز و تخریب سریع بافت های عضلانی میشود .
درمان عفونت های بعد از شکستگی چگونه است؟عفونتی که در محل یک شکستگی ایجاد میشود ممکن است تازه ایجاد شده و حاد باشد و یا ممکن است مدتی از ایجاد شدن آن گذشته باشد که به آن عفونت مزمن می گویند.
در زیر در مورد درمان عفونت های حاد و مزمن که بدنبال شکستگی ایجاد میشوند بحث میشود .
درمان عفونت حاد در محل یک شکستگی:
درمان عفونت استخوان دو پایه دارد:
در حین جراحی، پزشک ارتوپد تمامی بافت های مرده و آنهائیکه خونرسانی ندارند را خارج میکند. تمامی ترشحات چرکی را تخلیه میکند. هر جایی را که ممکن است چرک بتواند در آنجا جمع شود را باز میکند چون یکی از مهمترین عوامل باقی ماندن عفونت، تجمع چرک در یک محیط بسته و بدون ارتباط با اطراف است. زخم باز نگه داشته میشود ( منظور اینست که زخم جراحی بخیه نمیشود) یا اینکه لوله هایی در محل زخم کارگذاشته میشود که از طریق آنها باقیمانده ترشحات از بدن خارج شوند. شکستگی به وسیله اکسترنال فیکساتور یا آتل بیحرکت میشود .
داروهای فراوانی برای از بین بردن میکروب ها وجود دارند که به آنها آنتی بیوتیک میگویند. هر میکروبی به تعدادی از آنتی بیوتیک ها حساس است به زبان دیگر هر آنتی بیوتیکی نمیتواند هر میکروبی را از بین ببرد. پزشک معالج ابتدا باید بداند چه میکروبی موجب عفونت شده است تا بتواند آنتی بیوتیک مناسب آنرا به بیمار تجویز کند. تشخیص نوع میکروبی که موجب عفونت شده است به راه های گوناگون صورت میگیرد. یکی از راه های معمول، اینست که پزشک ارتوپد در حین جراحی مقداری از چرک را به آزمایشگاه میفرستد . در آزمایشگاه ابتدا میکروب را کشت داده تا تعداد آنها زیاد شوند سپس آنتی بیونیک های مختلفی را بر روی میکروب های کشت داده شده امتحان میکنند تا ببینند میکروب به کدام آنتی بیوتیک حساس است. سپس نوع آنتی بیوتیک یا آنتی بیوتیک های مناسب را به پزشک معالج گزارش میدهند. این روند چند روز طول میکشد. پزشک معالج در این چند روز هم بیکار نمینشیند و چند آنتی بیوتیک را که احتمال میدهد یکی از آنها بتواند روی میکروب ها اثر بگذارد با هم به بیمار میدهد. بعد از آماده شدن آزمایش کشت میکروبی و مشخص شدن آنتی بیوتیک مناسب، پزشک معالج آنتی بیوتیک های قبلی را قطع و بقیه درمان را با آنتی بیوتیک جدید ادامه میدهد .
درمان عفونت مزمن در محل یک شکستگی:
عفونت مزمن به وضعیتی میگویند که عفونت مدت زیادی طول کشیده باشد. در این موارد معمولا سکستر و سینوس چرکی تشکیل میشود. درمان در این بیماران مشکل تر است . در حین جراحی پزشک معالج تمامی سکستر و سینوس را از بدن جدا میکند . استخوان هایی را که به نظر مرده اند باید از محل خارج شوند . اگر حفره توخالی در استخوان بوجود آمده است یک دیواره این حفره از بدن خارج میشود . فضای خالی بوجود آمده به توسط عضلات نزدیک شکستگی یا گاهی موارد به توسط پیوند استخوان تازه پر میشوند. گاهی اوقات پزشک ارتوپد ممکن است حدود چند سانتیمتر از وسط یک استخوان را بطور کامل خارج کند. در این موارد میتوان برای پر کردن محل، از روش های مختلفی مانند استفاده از فریم ایلیزاروف و یا پیوند همراه استخوان و عضله و رگ های خونی با جراحی میکروسکوپی، استفاده کرد. درمان عفونت های مزمن استخوان بسیار مشکل بوده و نیاز به تجربه و تبحر زیادی دارد .
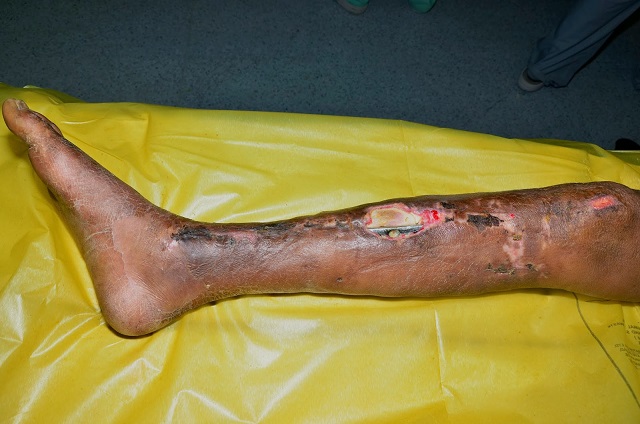
درمان عفونت بعد از عمل جراحی و کارگذاری ایمپلنت چگونه است ؟
گاهی اوقات شکستگی یک استخوان به توسط عمل جراحی و کارگذاری ایمپلنت هایی مانند پیچ و پلاک یا میله داخل استخوان درمان میشود. متاسفانه در بعضی موارد پس از چند هفته یا چند ماه محل جراحی عفونت میکند . در این موارد ابتدا پزشک بررسی میکند که آیا عفونت سطحی است ( فقط شامل پوست و زیر پوست است) یا در عمق گسترش یافته و استخوان را هم درگیر کرده است. اگر عفونت سطحی باشد درمان آن معمولا به توسط عمل جراحی و تجویز آنتی بیوتیک صورت میگیرد. در حین جراحی پزشک معالج بافت های مرده و چرک را از بدن خارج میکند .
عفونت پس از جراحی چیست و چگونه پیشگیری میشود ؟
پیشرفت جراحی تا حد زیادی مدیون کشف و اختراع راه هایی است که با استفاده از آن بتوان مانع از ایجاد عفونت بعد از جراحی شد. در هر عمل جراحی هر چند کوچک خطر ایجاد عفونت وجود دارد. البته اعمال کوچک مانند وارد کردن سوزن در مفصل برای خارج کرد مایع مفصلی احتمال ایجاد عفونت کمی دارد و در اعمال جراحی بزرگی که شکاف جراحی وسیع بوده و زخم جراحی مدت بیشتر باز میماند احتمال عفونت بیشتر است . در اعمال جراحی که جسمی خارجی مانند پیچ یا پلاک یا مفصل مصنوعی در داخل بدن باقی میماند خطر عفونت بیشتر است. پیشگیری از عفونت از مهمترین بخش های هر عمل جراحی است و تمامی پرسنل درمانی باید اقداماتی را لحاظ کنند تا احتمال ایجاد عفونت را به حداقل برسانند .
پیشگیری از عفونت قبل از انجام جراحی شروع میشود. پزشک جراح قبل از انجام جراحی مطمئن میشود که در بدن بیمار هیچ کانونی از عفونت وجود نداشته باشد. عفونت های پوستی، عفونت های ادراری و یا عفونت های دهان و دندان میتوانند منشا ارسال میکروب به محل جراحی و در نتیجه عفونت آن شوند. در صورتی که پزشک متوجه شود عفونتی در بدن بیمار وجود دارد عمل جراحی را تا ریشه کن شدن آن به تعویق میندازد .
ممکن است صبح قبل از جراحی از بیمار خواسته شود تا با یک صابون ضد باکتری تمام بدن خود را بشوید تا تعداد باکتری های روی پوست وی کاهش یابد .
در اطاق عمل و قبل از شروع جراحی پوست محل جراحی و وسعت بیشتری از اطراف آن با یک محلول ضد عفونی (معمولا بتادین) در چند نوبت شسته میشود. همچنین قبل از شروع جراحی معمولا از طریق وریدی به بیمار آنتی بیوتیک داده میشود .
در حین جراحی مراقبت زیادی صورت میگیرد تا هر چیزی که با پوست بیمار و بافت بیمار در محل جراحی تماس میابد استریل و بدون میکروب باشد. اطاق جراحی مرتبا تمیز و با مواد ضد عفونی استریل میشود. تمام وسایلی که در حین جراحی از آنها استفاده میشود قبل از جراحی به توسط بخار و حرارت بالا ضد عفونی شده و تمام میکروب های روی آنها از بین میرود. اطراف محل جراحی پرده های پارچه ای استریل و ضد عفونی شده گذاشته میشود تا چیز دیگری با محل عمل تماس نیابد. تمام پرسنل جراحی دست های خود را قبل از جراحی با محلول ضد عفونی تمیز میکنند و سر و بدن و جلوی دهان و بینی خود را با پارچه هایی که قبلا ضد عفونی شده میپوشانند. در پایان جراحی زخم عمل با پانسمان استریل پوشانده میشود . پانسمان روی زخم مانع مهمی در جلوگیری از میکروب به درون زخم جراحی است. بعد از چند روز که زخم جراحی خودش را کاملا بست خطر ورود میکروب به زخم کمتر میشود ولی تا وقتی که از زخم جراحی ترشحات آبکی خارج میشود میکروب ها هم میتوانند به داخل زخم وارد شوند. پس در این مدت پوشیده بودن کامل زخم با پانسمان بسیار مهم است. پانسمان روی زخم به هیچ وجه نباید کاملا خیس شود و هیچگاه نباید اجاره داد ترشحات زخم به روی پانسمان برسند .
تعویض پانسمان باید به توسط پرسنل آموزش دیده و تحت شرایط استریل انجام شود .
پس از جراحی ممکن است تا چند روز به بیمار آنتی بیوتیک داده شود تا احتمال عفونت کم شود .
در مورد زخم جراحی و پانسمان آن در منزل نکات زیر مهم هستند
- کسی که پانسمان را عوض میکند باید برای این کار آموزش دیده باشد و دست های خود را قبل از تعویض پانسمان خوب بشوید
- تا وقتی پزشک اجازه نداده نباید به زخم جراحی آب برسد
- هیچ دارویی را بر روی زخم جراحی قرار ندهید
- روی زخم را خراش ندهید و نخارانید
مشاهده کردن هر کدام از علائم زیر ممکن است نشانه عفونت باشد. در صورت مشاهده در اسرع وقت به پزشک مراجعه کنید
تب
افزایش قرمزی اطراف زخم
افزایش تورم اطراف زخم
ادامه ترشح از زخم بیش از پنج روز بعد از جراحی
ترشح کدر یا زرد یا بد بو از زخم جراحی
درد افزایش یابنده در محل زخم جراحی
درمان عفونت عمقی بعد از عمل جراحی اندام
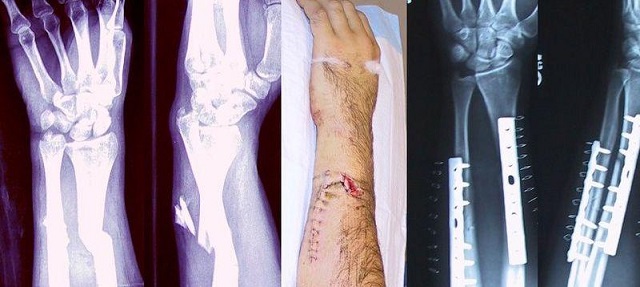
اگر عفونت به استخوان هم سرایت کرده باشد درمان مشکل تر است و اگر در استخوان عفونی شده، ایمپلنت هم باشد درمان باز هم مشکل تر است. علت اینست که میکروب ها بر روی سطح فلزی ایمپلنت نشسته و لایه غیر قابل نفوذی را به دور خود ایجاد میکنند . این لایه اجازه ورود آنتی بیوتیک را نداده و در نتیجه میکروب ها در امان مانده و رشد و تکثیر میابند . در مواردی که بیمار بدنبال شکستگی تحت عمل جراحی قرار گرفته و شکستگی به توسط پیچ و پلاک یا میله داخل استخوانی فیکس شده است و پس از مدتی محل جراحی عفونت کرده، از دستورالعمل زیر استفاده میشود . در این موارد پزشک اول بررسی میکند که آیا شکستگی جوش خورده است یا خیر
اگر شکستگی جوش خورده باشد
پزشک معالج با عمل جراحی بافت های مرده و استخوان های مرده و چرک و تمام ایمپلنت ها را از محل خارج کرده و یک دوره درمان آنتی بیوتیکی تزریقی به بیمار میدهد تا عفونت از بین برود .
اگر شکستگی هنوز جوش نخورده باشد
پزشک معالج بررسی میکند که آیا شکستگی ها بطور محکمی به وسیله ایمپلنت بیحرکت شده است یا خیر
- اگر ایمپلنت محکم در جای خود باشد و قطعات شکسته شده را محکم در جای خود نگه داشته باشد درمان بصورت عمل جراحی است که در آن بافت های مرده و عفونت خارج میشوند ولی ایمپلنت ها در جای خود باقی میمانند. برای چند ماه به بیمار آنتی بیوتیک داده میشود. چند ماه صبر میشود تا شکستگی جوش بخورد. سپس تمام ایمپلنت ها با عمل جراحی دوم خارج میشوند .
- اگر شکستگی جوش نخورده باشد و ایمپلنت هم شل شده باشد یا ایمپلنت نتواند قطعات شکسته شده را محکم در جای خود بیحرکت کند و این قطعات نسبت به هم حرکت داشته باشند، درمان بصورت عمل جراحی و خروج تمامی بافت های مرده و خروج تمام ایمپلنت ها است. سپس پزشک جراح برای بیحرکت کردن شکستگی از اکسترنال فیکساتور استفاده میکند و ادامه درمان با تجویز آنتی بیوتیک تزریق است .
درمان عفونت های محل شکستگی مشکل بوده و نیازمند دقت از جانب پزشک و صبر و حوصله و رعایت دستورات، از جانب بیمار است .
-